Keywords
Ultrasonografía; Neumonía; Infección hospitalaria; Cuidados críticos
Introducción
La neumonía asociada a ventilación mecánica (NAVM) es la infección asociada a la asistencia sanitaria más frecuente en las unidades de cuidados intensivos (UCI). Su aparición ocasiona aumento de estadía, mortalidad y costes económicos [1].
Los criterios diagnósticos tradicionales son clínicos, radiológicos y microbiológicos [2]. Alrededor de ellos han existido controversias crecientes; así por ejemplo ha sido reconocida la escasa fiabilidad del criterio radiológico en pacientes de UCI donde pueden existir otras situaciones (como atelectasia o edema pulmonar), distintas a una condensación inflamatoria y que comparten signos radiológicos. Por este motivo el Centro de Prevención y Control de Enfermedades (del inglés CDC) de los Estados Unidos, implementaron en 2013 un sistema para la vigilancia de Eventos asociados a la ventilación, donde la NAVM era uno de ellos [3]. Con el objetivo de disminuir la subjetividad y variabilidad del criterio radiológico tradicional, fue desestimada la radiografía de tórax como criterio diagnóstico. Los criterios mayores están relacionados con parámetros objetivos del tipo de valores de presión positiva de fin de expiración y fracción de oxígeno en el aire inspirado.
Un interesante estudio de Ego et al. [4] demostró la variabilidad en el diagnóstico de NAVM de acuerdo a los criterios utilizados. Los autores reportan tasas de incidencia desde 4 a 42 % de acuerdo a la utilización de seis de las definiciones más populares, y variaciones desde 0 a 44 % modelando hasta 89 combinaciones de criterios.
En la actualidad no existe universalización de los criterios del CDC y la ausencia de criterios diagnósticos fiables y universales, continua como un problema no resuelto.
La tomografía computarizada aunque se cita como criterio radiológico gold standard, es un método diagnóstico que requiere del traslado del paciente por lo general en situación de riesgo, además del costo y exposición a radiaciones ionizantes; por tanto en opinión de los autores, no debe ser el estudio de elección para diagnóstico radiológico de NAVM en UCI.
Desde hace pocos años, un método descartado en sus inicios para el estudio imagenológico del pulmón y sus cubiertas, ha ido ganando un lugar vital en el arsenal diagnóstico de la medicina intensiva: la ecografía pulmonar [5-7].
Alzahrani et al. [8] en 2016, publicaron una revisión sistemática y metanálisis sobre el uso de ecografía pulmonar en el diagnóstico de neumonía y concluyeron que era una herramienta precisa, de fácil disponibilidad, bajo costo y libre de riesgo radiológico.
En la ecografía pulmonar no patológica, se visualiza el deslizamiento pulmonar y líneas A. El primero se corresponde con el deslizamiento de la pleura visceral contra la pleura parietal y las líneas A son artefactos repetitivos de reverberación horizontal paralelos a la línea pleural y generados por el aire subpleural normalmente presente en los alvéolos, (Figura 1A).
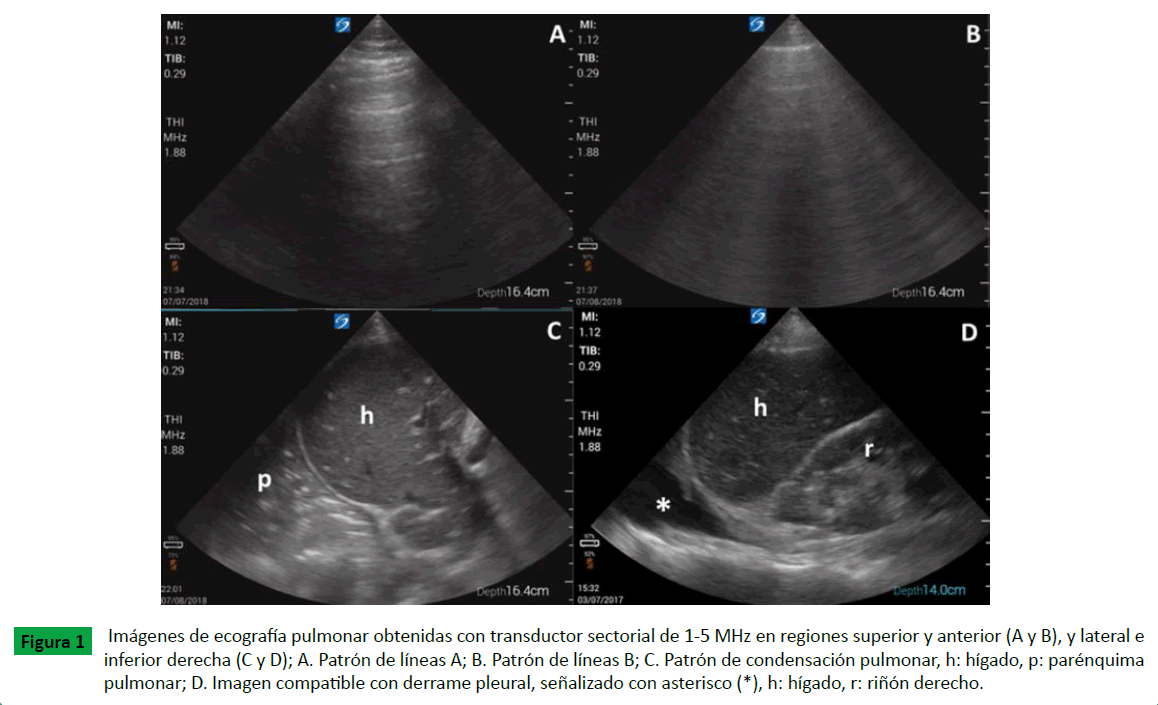
Figure 1: Imágenes de ecografía pulmonar obtenidas con transductor sectorial de 1-5 MHz en regiones superior y anterior (A y B), y lateral e inferior derecha (C y D); A. Patrón de líneas A; B. Patrón de líneas B; C. Patrón de condensación pulmonar, h: hígado, p: parénquima pulmonar; D. Imagen compatible con derrame pleural, señalizado con asterisco (*), h: hígado, r: riñón derecho.
Las líneas B son artefactos en cola de cometa, hiperecoicos, que surgen de la línea pleural y se propagan en dirección vertical, borrando las líneas A y moviéndose cuando el deslizamiento pulmonar está presente, (Figura 1B). Indican pérdida parcial de la aireación pulmonar y representan el engrosamiento de septos subpleurales por deposición de tejidos fibrosos, células inflamatorias, o edema pulmonar.
En el examen ecográfico la consolidación pulmonar se visualiza con un patrón parecido a un tejido (recuerda al hígado), con límites que pueden ser formados a partir de la línea pleural o un derrame pleural (si está presente) y el pulmón aireado, (Figura 1C). La presencia de consolidación pulmonar indica pérdida completa de la aireación pulmonar debido a que el espacio alveolar se llena de exudados y restos celulares o es colapsado por la proliferación de tejido neoplásico o derrame pleural. La presencia de este patrón puede corresponder a neumonía, atelectasia, contusión o síndrome de distress respiratorio agudo.
En zonas de condensación puede detectarse la presencia de broncograma aéreo o fluido (Figura 2A). La detección ecográfica de un broncograma aéreo dinámico es de utilidad para diferenciar la atelectasia obstructiva de la neumonía. Este fenómeno consiste en un refuerzo inspiratorio que se produce por la entrada de aire durante la inspiración, al árbol bronquial (Figura 2B-2D).
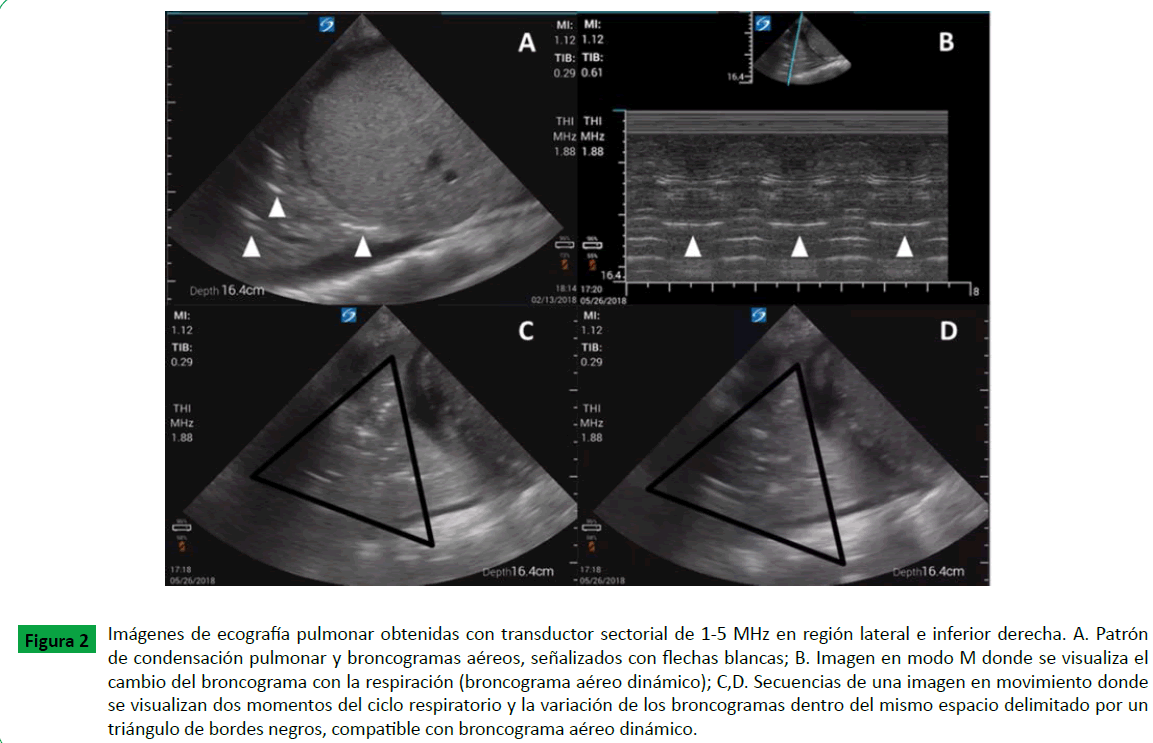
Figure 2:Imágenes de ecografía pulmonar obtenidas con transductor sectorial de 1-5 MHz en región lateral e inferior derecha. A. Patrón de condensación pulmonar y broncogramas aéreos, señalizados con flechas blancas; B. Imagen en modo M donde se visualiza el cambio del broncograma con la respiración (broncograma aéreo dinámico); C,D. Secuencias de una imagen en movimiento donde se visualizan dos momentos del ciclo respiratorio y la variación de los broncogramas dentro del mismo espacio delimitado por un triángulo de bordes negros, compatible con broncograma aéreo dinámico.
El derrame pleural se identifica como una zona anecoica en la ecografía y puede acompañar afecciones infecciosas, inflamatorias o cardiovasculares, (Figura 1D).
La característica ecográfica de la NAVM es la presencia de condensación pulmonar y broncograma aéreo, con una sensibilidad de hasta 100% y una especificidad de alrededor 60% [9]. Se debe señalar que la imagen de condensación, puede corresponder a un grupo de diagnósticos como son, neumonía, atelectasia pulmonar causada por obstrucción mecánica o compresión, consolidación tumoral, o embolia pulmonar. Diagnósticos erróneos de neumonía han sido reportados entre 17%-26% de pacientes en UCI [10].
Es de vital importancia conocer un grupo de limitantes de la técnica, entre ellas la dificultad de imagen en pacientes obesos con pared torácica gruesa, pacientes con calcificaciones pleurales, pacientes no cooperativos, y pacientes con vendajes o drenajes torácicos. Es conocido que alrededor del 20 % de la superficie pulmonar no es visualizada por ecografía debido a la interposición de la caja torácica [11].
La eficiencia de la detección ecográfica de consolidación también puede estar comprometida por el tamaño de la lesión y por la distancia hasta la superficie pulmonar. Pequeñas consolidaciones que miden menos de 20 mm, que se ubican posteriormente y alejadas de la pleura no pueden ser detectadas por ecografía. Adicionalmente, existe la necesidad de formación profesional adecuada para la realización e interpretación del examen.
En la Tabla 1 se presentan a modo de comparación los principales métodos utilizados para el diagnóstico de NAVM.
| |
Auscultación |
RadiografÃÂÂÂa tórax |
TomografÃÂÂÂa axial |
EcografÃÂÂÂa |
| Costo |
x |
xxx |
xxxxx |
xx |
| Disponibilidad |
xxxxx |
xxx |
x |
xxxx |
| Requerimiento de traslado |
- |
- |
xxxxx |
- |
| Radiación |
- |
xx |
xxxxx |
- |
| Repetitividad |
xxxxx |
xxx |
x |
xxxxx |
| Aprendizaje |
xx |
xx |
xxxx |
xx |
| Protocolos diagnósticos |
xxxxx |
xxxxx |
xxxxx |
xx |
| Sensibilidad |
6–21% |
23–72% |
Gold standard |
60–100% |
| Especificidad |
91–96% |
27–83% |
Gold standard |
83–90% |
Tabla 1 Comparación entre los métodos más utilizados para el diagnóstico de neumonÃÂÂÂa asociada a ventilación mecánica (asociado a criterios clÃÂÂÂnicos y microbiológicos) en unidades de cuidados intensivos.
En la actualidad algunos investigadores han propuesto la ecografía pulmonar como sustituto a la radiografía de tórax, como método radiológico para el diagnóstico de NAVM. Zagli et al. [12] evaluaron un nuevo score diagnóstico, el CEPPIS (chest echography and procalcitonin pulmonary infection score), basado en la combinación de procalcitonina y ecografía pulmonar para el diagnóstico de NAVM. La sensibilidad del CEPPIS fue superior (80.5 %) a la del CPIS (clinical pulmonary infection score) 39,8 % y compartieron similar especificidad (85.2 vs 83.3%).
Los autores del presente artículo reconocen la utilidad de la ecografía pulmonar para el diagnóstico de NAVM. En la práctica clínica en el escenario de los cuidados intensivos parece ser el método imagenológico con mejor relación coste-factibilidad-beneficio. No obstante, a día de hoy, la certeza diagnóstica de NAVM requiere del juicio clínico colectivo que debe ser complementado con estudios de laboratorio clínico y microbiológico. Es necesaria la existencia de protocolos homogéneos para el uso de ecografía pulmonar, que permitirán en un futuro realizar análisis certeros. En conclusión la ecografía pulmonar es de utilidad pero aun no llega a brindar toda la luz necesaria para el diagnóstico acertado de NAVM en las UCI.
24183
References
- Sousa AS, Ferrito C, Paiva JA (2018) Intubation-associated pneumonia: An integrative review. Intensive Crit Care Nurs 44: 45-52.
- Fan Y, Gao F, Wu Y, Zhang J, Zhu M, et al. (2016) Does ventilator-associated event surveillance detect ventilator-associated pneumonia in intensive care units? A systematic review and meta-analysis. Crit Care 20: 338.
- Cocoros NM, Klompas M (2016) Ventilator-associated events and their prevention. Infect Dis Clin North Am 30: 887-908.
- Ego A, Preiser JC, Vincent JL (2015) Impact of diagnostic criteria on the incidence of ventilator-associated pneumonia. Chest 147: 347-355.
- Lichtenstein DA, Malbrain MLNG (2017) Lung ultrasound in the critically ill (LUCI): A translational discipline. Anaesthesiol Intensive Ther 49: 430-436.
- Lichtenstein D (2017) Novel approaches to ultrasonography of the lung and pleural space: where are we now? Breathe (Sheff) 13: 100-111.
- Staub LJ, Biscaro RRM, Maurici R (2018) Accuracy and applications of lung ultrasound to diagnose ventilator-associated pneumonia: A systematic review. J Intensive Care Med 33: 447-455.
- Alzahrani SA, Al-Salamah MA, Al-Madani WH, Elbarbary MA (2017) Systematic review and meta-analysis for the use of ultrasound versus radiology in diagnosing of pneumonia. Crit Ultrasound J 9: 6.
- Berlet T, Etter R, Fehr T, Berger D, Sendi P, et al. (2015) Sonographic patterns of lung consolidation in mechanically ventilated patients with and without ventilator-associated pneumonia: A prospective cohort study. J Crit Care 30: 327-333.
- Wang G, Ji X, Xu Y, Xiang X (2016) Lung ultrasound: A promising tool to monitor ventilator-associated pneumonia in critically ill patients. Crit Care 20: 320.
- Reissig A, Copetti R. Lung ultrasound in community-acquired pneumonia and in interstitial lung diseases. Respiration 87: 179-189.
- Zagli G, Cozzolino M, Terreni A, Biagioli T, Caldini AL, et al. (2014) Diagnosis of ventilator-associated pneumonia: A pilot, exploratory analysis of a new score based on procalcitonin and chest echography. Chest 146: 1578–1585.







