Keywords
Diabetic foot; Diabetes mellitus; Diabetes complications; Amputation; Honduras
Introducción
La diabetes mellitus(DM) se refiere a un grupo de desórdenes metabólicos que comparten el fenotipo de hiperglicemia, según la Organización Mundial de la Salud (OMS) en el 2014 un estimado de 422 millones de adultos a nivel mundial vivían con DM [1,2]. En Honduras la prevalencia es de aproximadamente 7,8% en adultos, de los cuales 42% de las personas desconocen su enfermedad [3].
Actualmente no existe a nivel internacional acuerdo acerca las normas diagnósticas y evaluación de las complicaciones de DM [4]. Sin embargo, se sabe que las complicaciones de DM son muy comunes (50%) en el momento del diagnóstico [4].
El pie diabético (PD) es considerado una de las complicaciones crónicas más devastadores de la DM, definida como la afectación del pie por una ulcera asociada a neuropatía y/o enfermedad arterial periférica (PAD) de las extremidades inferiores en pacientes con DM. La prevalencia del PD es de 4-10% y sigue aumentando, presentándose con mayor frecuencia en población de edad avanzada [5,6].
En el 2003, Honduras incurrió con gastos sociales por DM acercándose a los US $126 millones y costos médicos directos de casi US $114 millones [7]. El costo de la enfermedad del pie diabético es sustancial, en Inglaterra represento el 0.6% del gasto del servicio nacional de salud [8].
En Honduras no hay datos recientes acerca de la prevalencia de diabetes o sus complicaciones, y en Olancho no contamos con ningún estudio de esta patología. Por lo tanto, el presente estudio se realizó para determinar la frecuencia del pie diabético en nuestro departamento, su manejo, complicaciones y condición de egreso.
Materiales y Métodos
Tipo de Estudio: Estudio descriptivo, retrospectivo de corte transversal, realizado en el Hospital regional San Francisco, ubicado en la ciudad de Juticalpa perteneciente al departamento de Olancho, Honduras.
Población de Estudio: El universo de estudio fue 127 casos con diagnóstico de PD dentro el periodo Enero 2014 - Junio 2016 (total de 30 meses). Se decidió trabajar con todo el universo debido al número reducido de casos; se excluyeron 37 casos por no cumplir con los criterios de inclusión, obteniendo una muestra de 90.
Criterios de Selección: Se incluyeron los casos de pacientes con diagnóstico de PD, atendidos en el Hospital Regional San Francisco. Se excluyeron los casos de pacientes no residentes de Olancho y casos con expedientes incompletos, no disponibles o repetidos.
Recolección de datos: Se realizó mediante una revisión de expedientes clínicos y aplicación de un instrumento tipo cuestionario con preguntas abiertas y cerradas. La validación del mismo fue mediante la prueba piloto, utilizando 15 cuestionarios, los cuales fueron incluidos en el número total de la muestra. Se recolecto datos generales, epidemiológicos, sociodemográficos y clínicos.
Análisis estadístico: La matriz e interpretación de datos se realizó con el programa Epi Info™ versión 7.2. En todos los análisis se tomó una significancia del 0,05 usando el programa Epi Info™. El procesamiento de datos se complementó con los programas Microsoft Office Excel, Word y Access 2016®.
Aspectos Bioéticos: Previo a la recolección de datos se obtuvo la autorización del Director del Centro Hospitalario; se aseguró la confidencialidad y no divulgación de los datos personales de los expedientes participantes. Con esto, se puso en manifiesto el cumplimiento de los principios éticos para el correcto desarrollo del estudio.
Resultados
En relación al género, 43 (47,8%) casos fueron del género masculino y 47 (52,2%) femenino; el rango de edad fue 37-99 años, con una edad media de 60 años y desviación estándar de 10.83 años. El rango de edad más frecuente fue de 57-67 años de edad con 39 (43,3%) casos. Con respecto a la escolaridad, la mayoría de los pacientes fueron alfabetas 54 (60%); la ocupación predominante de la población en estudio fue ama de casa 44 (48,9%) casos, agricultor 19 (21.1%), comerciante 6 (7%) y desempleado 6 (7%) (Tabla 1).
| Variable |
N |
% |
| Edad |
|
|
| 30-40 |
3 |
3,3% |
| 41-50 |
10 |
11,1% |
| 51-60 |
28 |
31,1% |
| 61-70 |
37 |
41,1% |
| 71-80 |
8 |
8,9% |
| 81-90 |
3 |
3,3% |
| 91 o mas |
1 |
1,1% |
| Genero |
| Femenino |
47 |
52,2% |
| Masculino |
43 |
47,8% |
| Escolaridad |
|
|
| Alfabeta |
54 |
60,0% |
| Analfabeta |
31 |
34,4% |
| Nc* |
5 |
5,6% |
| Estado civil |
|
|
| Casado/a |
37 |
41,1% |
| Divorciado/a |
1 |
1,1% |
| Soltero/a |
23 |
25,6% |
| Union libre |
17 |
18,9% |
| Viudo/a |
12 |
13,3% |
| Ocupación |
|
|
| Agricultor |
19 |
21,1% |
| Albañil |
1 |
1,1% |
| Ama de casa |
44 |
48,9% |
| Comerciante |
6 |
6,7% |
| Constructor |
1 |
1,1% |
| Desempleado |
6 |
6,7% |
| Ganadero |
3 |
3,3% |
| Guardia de seguridad |
2 |
2,2% |
| Jubilado |
1 |
1,1% |
| Mecanico |
1 |
1,1% |
| Ninguna |
4 |
4,4% |
| Pastor evangelico |
1 |
1,1% |
| Pintor |
1 |
1,1% |
| *NC:No Consignado |
Tabla 1 Características sociodemográficas de los pacientes con pie diabético.
La frecuencia de casos en el año 2014, 2015 y 2016 fue de 36, 38 y 16 casos respectivamente. No se presentó una tendencia por año, sin embargo en junio del año 2015 hubo un pico aislado de 14 casos (Figura 1).
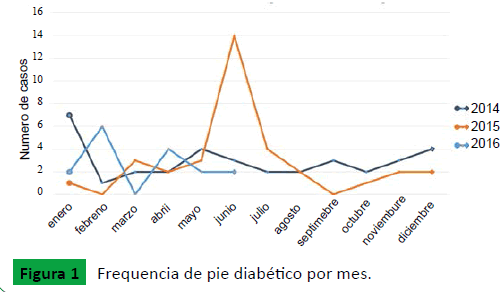
Figure 1: Frequencia de pie diabético por mes.
Durante el 2014 y 2015, el primer y segundo trimestre del año presento la mayor frecuencia de casos por PD, 17 (23%) y 31 (41,9%) respectivamente por trimestre, predominando en la época no lluviosa (verano) con 56 casos (62,2%). En el 2016 durante el primer y segundo se presentaron un total de 16 casos de PD, 8 casos por cada trimestre correspondiente [9].
Según el municipio de procedencia, solo 13 de los 23 municipios de Olancho presentaron pacientes con PD, liderando con mayor número se casos, Juticalpa con 45 (50%), Catacamas 15 (16,7%), San Esteban con 6 (6,7%) y San Francisco de la Paz 5 (5,6%) (Figura 2).
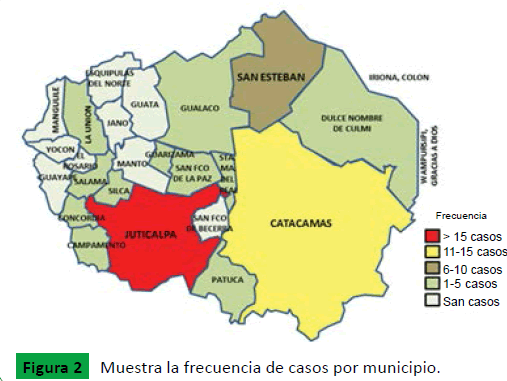
Figure 2: Muestra la frecuencia de casos por municipio.
De los 90 casos estudiados 33 (37,7%) presentaron hipertensión arterial crónica, 8 (8,9%) enfermedades cardiovasculares, 2 (2,2%) dislipidemias y 4 (4,4%) con sobrepeso y 0 con obesidad.
Con respecto a las complicaciones crónicas, se presentó con mayor frecuencia la enfermedad arterial periférica (EAP) con 13 (14,4%) casos, nefropatía 12 (13,3%), la neuropatía con 9 (10%), enfermedad arterial coronaria 5 (5,6%), enfermedad cerebrovascular 2 (2,2%) seguida de retinopatía 2 (2,2%).
Del total de la muestra, en 83 (92,2%) casos se utilizó un método para graduar la ulcera del PD; en su mayoría con la clasificación de Meggit-Wagner (Tabla 2) [10] con 66 (79,5%) y menos frecuente con la clasificación de la universidad de Texas 17 (20,5%) casos; siendo el grado 2 con 22 (26,5%) y grado 3 con 17 (20,5%) casos según de la clasificación de Meggit-Wagner, los de mayor frecuencia.
| Grado |
Lesión del pie |
| 0 |
No lesiones abiertas o celulitis |
| 1 |
Ulcera Superficial |
| 2 |
Ulcera profunda hasta tendones y tejido articular |
| 3 |
Ulcera profunda con absceso, osteomielitis y sepsis articular, |
| 4 |
Gangrena local en el antepié o talón, |
| 5 |
Gangrena del pie entero, |
Tabla 2 Sistema de Clasificación Wagner-Meggit.
Del total de la muestra solo 12 (13,3%) expedientes clínicos contaron con antibiograma del cultivo de secreción y 13 (14,4%) con USG doppler.
El total de días intrahospitalarios de la muestra durante el estudio fue de 570 días, con rango de 1-18 días y una media de 6,3 días por paciente.
Durante el periodo de estudio el 100% de la muestra obtuvo tratamiento antibiótico y 23 (25,6%) casos recibieron tratamiento quirúrgico (amputación y/o debridamiento).
Se realizaron 23 procedimientos quirúrgicos, de los cuales 20 (22,2%) correspondieron a amputaciones y 3 (3,3%) a debridamientos. El miembro inferior de mayor incidencia fue el derecho con 49 (54,4%) casos; las lesiones principalmente se localizaron en los ortejos y la planta con 63 (70%) y 16 (17,8%) casos respectivamente; el ortejo más afectado fue el primero con 26 (28,9%).
En relación a la condición de egreso 71 (78,8%) casos obtuvieron mejoría y 19 (21,1%) igual condición. Según la razón de egreso, se reportó 0 casos fallecidos, 20 (22,2%) referidos, 3 (3,3%) altas exigidas y 67 (74,4%) casos con alta médica.
Discusión
Las úlceras e infecciones del pie son una fuente importante de morbilidad en pacientes con DM [11]. La mayoría (60%-80%) de las úlceras sanaran, mientras el 10%-15% se mantendrán activas, y el 5%-24% terminara en amputación del miembro en un periodo de 6-18 meses despuésés de la primera evaluación. Las lesiones neuropatías tienden a sanar en un periodo de 20 semanas mientras las ulceras neuroisquemicas toman más tiempo y más a menudo terminan en amputación del miembro [5].
La información epidemiológica relacionada con diabetes mellitus en Honduras es escasa, mucho menos de sus complicaciones. Un estudio realizado en la capital de Honduras, indico que la prevalencia de diabetes mellitus tipo 2 en adultos fue de 7.8% y que el 42% de las personas con la enfermedad desconocían su condición [12]. La verdadera incidencia de PD en Honduras es desconocida. En el 2007 se publicó 2 investigaciones acerca PD, una realizada en el Hospital Escuela Universitario describiendo una población de 103 pacientes en un periodo de 23 meses, y otra realizada en la Clínica del Diabético del Hospital San Felipe con una muestra de 70 pacientes durante 7 meses [13,14]. Durante la revisión de artículos científicos no se logró encontrar ninguna publicación acerca de PD en Olancho.
Algunos estudios han mostrado que la ulceración del pie es más común en hombres con DM que en mujeres [15,16]. En cambio, este estudio mostró que el género más afectado fue el femenino con 47 (52.2%) casos, así mismo la ocupación predominante resulto ama de casa con 44 (48.9%) casos.
Del total de la población en estudio se encontró 4,4% de los casos con sobrepeso ya que solo en estos se consignó la talla y el peso en conjunto; motivo por el cual no se diagnosticó obesidad en nuestro estudio, lo que es una comorbilidad frecuente en pacientes con PD [17].
La presentación de las complicaciones crónicas de la DM tarda un plazo de aproximadamente 5-10 años desde el inicio de la patología [1,18]. La edad promedio de la población en estudio fue de 60 años, coincidiendo con las recomendaciones de la Asociación Americana de Diabetes de realizar el cribado por enfermedad arterial periférica (EAP) en pacientes mayores o igual a 50 años y considerarse en pacientes menores de 50 años con factores de riesgo para EAP [18].
En nuestro estudio encontramos que solamente el 10% presento neuropatía; resultado que no es respaldado por el estudio francés OPIDIA realizado en el 2010 donde la mayoría de los pacientes la presentaron [17]. En 14,4% casos se realizó USG doppler, correspondiendo a los mismos diagnosticados con EAP; resultando lo opuesto a un estudio donde casi la mitad de los pacientes presentaron EAP y se le realizo USG a 79% de su muestra [17]. No se utilizaron otros medios diagnósticos como el índice brazo-tobillo(IBT) que es un método fácil de realizar, de bajo costo y recomendado por la Asociación Americana de Diabetes (ADA) a todo paciente diabético mayor de 50 años [19-21].
Como era de esperarse, solo 3 casos presentaron Fiebre (>37.5?C); los síntomas sistémicos, leucocitosis o grandes alteraciones metabólicas son poco frecuentes en los pacientes con infección del pie diabético, pero su presencia indica una severa infección, con amenaza de pérdida del miembro o incluso la vida [22,23].
En relación al grado de la ulcera y la localidad, Catacamas presento en su mayoría PD grado 4 según Meggit, mientras que en Juticalpa el grado más frecuente fue el 2 según Meggit.
De los casos que no presentaron clasificación de ulcera al ingreso hospitalario, el rango de días intrahospitalarios donde se adjudicó la mayor frecuencia fue el 3-9 días; reportando 13 casos con grado 3 según Meggit y en segundo lugar 10 casos con grado 2 según Meggit. Estadísticamente no existió relación entre las variables antes mencionadas.
La media de días intrahospitalarios en nuestro estudio es de 6,3 dias; resultando similar a estudios internacionales en donde presentan una media de 5 días, mientras que el rango intercuartil de nuestro fue de 1-18 y el internacional de 3-9 días [17,24].El presente estudio confirma que los ortejos y la planta son los sitios de lesión más afectados [25-27]; el pie más comprometido fue el derecho. La frecuencia de amputación fue alta y se realizó en 22.2% de los casos; en su mayoría las amputaciones fueron en los ortejos en el 95% delos casos; resultado similar al estudio OPIDIA donde el 35% de pacientes se les realizo amputación y el 82% fueron en los ortejos [17].
Este estudio presento limitantes ya que en muchos casos la anamnesis no fue bien dirigida y en el examen físico no se realizó el IBT o el Test del Monofilamento Semmes-Weinstein que son herramientas sencillas y de bajo costo para el diagnóstico de EAP y neuropatía diabética respectivamente. Debido a la falta de recursos, los estudios complementarios, como el USG y antibiograma, se realizaron en una minoría de los casos. Además, nuestro hospital no cuenta con protocolos de manejo para estos pacientes. La recolección de datos se prolongó debido a la disponibilidad de los autores y de los expedientes por parte de la institución.
Conclusión
Nuestro estudio confirma que el resultado global del paciente hospitalizado con PD es no satisfactorio. Esto es evidenciado con la alta frecuencia de amputaciones, falta de estudios complementarios, anamnesis y examen físico inadecuado.
Recomendaciones
El manejo de estos pacientes debería de ser multidisciplinario e integral, implicando la necesidad de una clínica del diabético, y además protocolos de atención hospitalaria según las nuevas guías.
Agradecimiento
Agradecemos al director del Hospital Regional San Francisco, Dr. Victor Zepeda, por brindarnos su apoyo para el desarrollo adecuado de la investigación y a la Unidad de Archivo que a pesar del escaso recurso humano nos facilitó los expedientes para la recolección de datos a la brevedad posible.
Conflicto de Interés
Los autores declaran no tener conflictos de interés con la publicación de este artículo.
10937
References
- Powers AC (2015) Diabetes Mellitus: Diagnostic, Classification and Patophysiology. Kasper DL. Longo DL, Fauci AS, Hauser SL, Jameson JL, et al. Harrison's principles of internal medicine. Vol 2(19a edn.), New York: McGraw‐Hill, pp: 2399‐2407.
- Pan American Health Organization (2007) Health in the Americas.Scientific Publication. Washington, DC.
- Cho NH, Whiting D, Forouhi N, Guariguata L, Hambleton I, et al. (2015) IDF Diabetes Atlas. (7th edn.), International Diabetic Federation, Belgium.
- Alexiadou K, Doupis J (2012) Management of Diabetic Foot Ulcers. Diabetes Ther3:1-15.
- Skrepnek GH, Mills JL, Armstrong DG (2015) A Diabetic Emergency One Million Feet Long: Disparities and Burdens of Illness among Diabetic Foot Ulcer Cases within Emergency Departments in the United States, 2006–2010. PLoS ONE10: e0134914.
- Barcelo A, Aedo C, Rajpathak S, Robles S (2003) The cost of diabetes in Latin America and the Caribbean. Bull World Health Organ 81:19-27.
- Kerr M, Rayman G, Jeffcoate WJ (2014) Cost of diabetic foot disease to the National Health Service in England. Diabet Med 31: 1498-1504.
- Portillo PN (1997) Geografía de Honduras. (3a Edn.), Tegucigalpa, Honduras.
- Noor S, Zubair M, Ahmad J (2015) Diabetic foot ulcer—A review on pathophysiology, classification and microbial etiology. Diabetes Metab Syndr 9: 192-199.
- Powers AC (2015) Diabetes Mellitus: Complications. Kasper DL. Longo DL, Fauci AS, Hauser SL, Jameson JL, et al. Harrison's principles of internal medicine. Vol 2. (19a edn.), New York: McGraw‐Hill, pp: 2422-2430.
- John PD, Evan MC, Allison AE, Mendoza-Avelares MO, William H (2010) Comparison of three methods for diabetes screening in a rural clinic in Honduras. Rev Panam Salud Publica 28: 49-57.
- Zelaya DM, Erazo-Trimarchi G (2007) Frecuencia de neuropatía diabética y sus factores de riesgo en un grupo de pacientes de la Clínica del Diabético del Hospital General San Felipe. Revista Médica de los PostGrados de Medicina 10: 55.
- Martínez JL, López-Lutz E (2007) Perfil bacteriológico del pie diabético y conocimiento de cuidados preventivos en el Hospital Escuela. Revista Médica de los PostGrados de Medicina 10: 55.
- Prompers L, Huijberts M, Apelqvist J, Jude E, Piaggesi A, et al. (2007) High prevalence of ischaemia, infection and serious comorbidity in patients with diabetic foot disease in Europe. Baseline results from the Eurodiale study. Diabetologia 50:18-25.
- Dinh T, Veves A (2008) The influence of gender as a risk factor in diabetic foot ulceration. Wounds20:127-131.
- Richard JL, Lavigne JP, Got I, Hartemann A, Malgrange D, et al. (2010) Management of patients hospitalized for diabetic foot infection: Results of the French OPIDIA study. Diabetes Metab 37:208-215.
- Cefalu TW, Bakris G, Blonde L, Boulton AJM, D’Alessio D, et al. (2016) Classification and Diagnosis of Diabetes. American Diabetes Association: Standars of medical care in diabetes. 39: S13-S22.
- Cefalu TW, Bakris G, Blonde L, Boulton AJM, D’Alessio D, et al. Microvascular Complications and Foot Care. American Diabetes Association: Standars of medical care in diabetes. ADA 39:S13-S22.
- Wilkins JT, McDermott MM, Liu K, Chan C, Criqui MH, et al. (2012) Associations of noninvasive measures of arterial compliance and ankle-brachial index: the Multi-Ethnic Study of Atherosclerosis (MESA). Am J Hypertens 25:535-541.
- Sheehan P, Edmonds M, Januzzi JL, Regensteiner J, Sanders L, et al. (2003) Peripheral Arterial Disease in People With Diabetes. ADA 26.
- Lipsky BA, Aragón-Sánchez J, Diggle M, Embil J, Kono S, et al. (2016) IWGDF guidance on the diagnosis and management of foot infections in persons with diabetes. Diabetes Metab Res Rev 32: 45-74.
- Lavery LA, Armstrong DG, Murdoch DP, Peters EJ, Lipsky BA (2007) Validation of the Infectious Diseases Society of America’s diabetic foot infection classification system. Clin Infect Dis 44: 562-565.
- Duhon BM, Hand EO, Howell CK, Reveles KR (2016) Retrospective cohort study evaluating the incidence of diabetic foot infections among hospitalized adults with diabetes in the United States from 1996-2010. Am J Infect Control 44:199-202.
- International Working Group on the Diabetic Foot (2015) Prevention and management of foot problems in diabetes: a Summary Guidance for daily practice 2015, based on the IWGDF Guidance documents. IWGDF pp: 1-20.
- Esposito S, Leone S, Noviello S, Fiore M, Ianniello F, et al. (2008) Foot infections in diabetes (DFIs) in the out-patient setting: an Italian multicentre observational survey. Diabet Med25:979-984.
- Alvaro-Afonso FJ, Lazaro-Martinez JL, Aragón-Sánchez FJ, Garcia-Morales E, Carabantes-Alarcon D, et al. (2014) Does the location of the ulcer affect the interpretation of the probe-to-bone test in the diagnosis of osteomyelitis in diabetic foot ulcers? Diabet Med 31: 112-113.







