Research - (2023) Volume 19, Issue 3
Primary Non-Hodgking Lymphoma Of Coledoco, Which Simulates Cholangiocarcinoma Diagnosed By Endoscopic Ultrasonography: Case Report And Literature Review.
Renzo Pinto Carta1,
Fernando Sierra Arango2,
Faruk Hernandez Sampayo3* and
Johana Alvarez Figueroa4
1Gastroenterology, digestive endoscopy and hepatology section Hospital Universitario Fundación Santafé de Bogotá, Colombia
2Pathology Department Santafé de Bogotá Foundation University Hospital, Colombia
3General Surgeon, Universidad Metropolitana, Fellow in Gastroenterology. Universidad de Cartagena, Colombia
4Pathologist, Hospital Universitario Fundación Santafé de Bogotá, Colombia
*Correspondence:
Faruk Hernandez Sampayo,
General Surgeon, Universidad Metropolitana, Fellow in Gastroenterology. Universidad de Cartagena,
Colombia,
Email:
Received: 03-Apr-2023, Manuscript No. 13868;
Editor assigned: 06-Apr-2023, Pre QC No. 13868;
Reviewed: 20-Apr-2023, QC No. 13868;
Revised: 22-Apr-2023, Manuscript No. 13868;
Published:
27-Aug-2023, DOI: 10.36648/1698-9465.23.19.1596
Introducción
Linfoma No Hodgkin (LNH) es el término utilizado para referirse
a un grupo de diferentes tipos de cáncer que comparten una sola
característica: surgen de una lesión en el ADN de un linfocito
progenitor, lo que desencadena el crecimiento exagerado del
mismo, en los órganos linfoides (nódulo). La afectación del
sistema gastrointestinal como forma primaria no es frecuente y
representa entre el 10% de los casos, sin embargo, como forma
secundaria extraganglionar se reportan manifestaciones en
estómago (50-70%), intestino delgado (20-30) y colon (5-15) [1].
El hígado está afectado en el 40% de los casos de forma
secundaria; sin embargo, el linfoma no Hodgkin primario del
hígado es extremadamente raro y representa <1 % de todos los
casos de linfoma no Hodgkin en todo el mundo [2]. Los linfomas
primarios suelen tener un mejor pronóstico a los 5 años con
tasas de supervivencia entre el 62 y el 90 % cuando se realiza
un diagnóstico temprano, teniendo en cuenta los avances en la
quimioterapia (pilar del tratamiento); En el caso de pacientes
secundarios, asumiendo una diseminación sistémica, tiene peor
pronóstico [1].
La afectación de la vía biliar es extremadamente rara y mucho
más como causa de ictericia en un paciente, Bulent ̈ Odemis
et al, realizaron búsquedas retrospectivas de pacientes con
obstrucción biliar por linfoma entre 1999 y 2005, en 1.123
pacientes, reportó que la incidencia de linfomas primarios de
las vías biliares no Hodgkin en pacientes con colangiocarcinoma
maligno fue del 0,6 %, y el linfoma primario de las vías biliares
representó el 0,4 % de los linfomas extraganglionares no Hodgkin
y solo el 0,016 % de todos los casos de linfoma no Hodgkin. La
ictericia obstructiva estuvo presente principalmente debido a
la compresión relacionada con el tumor en el conducto biliar,
compresión de los conductos extrahepáticos por linfadenopatía
periportal, perihepática o peripancreática [3, 4].
Algunos virus están involucrados en la patogenia del LNH,
probablemente debido a su capacidad para inducir estimulación
antigénica crónica y desregulación de citocinas, lo que lleva a
una estimulación incontrolada de células B y T, proliferación y
linfomagénesis. El virus de la hepatitis B, el virus de la hepatitis
C, el VIH, el virus de Epstein Barr, los niveles elevados de lactato
deshidrogenasa o la baja inmunidad se han asociado con el
desarrollo de linfoma no Hodgkin biliar primario [5, 6].
Según una revisión de la literatura, desde que Nguyen [7] reportó
el primer caso en 1982, se han reportado 43 casos, el último
caso se reportó en julio de 2022 [8]por lo que quisimos recopilar
todos los casos reportados en el mundo, para sirva como estudio
de apoyo para futuros informes de casos similares, adjuntando
nuestro caso número 44 (Cuadro 1). Cabe señalar que es el
segundo reporte en Latinoamérica, y el primer caso en nuestro
país, Colombia [9-11].
Caso clínico
Mujer de 65 años con cuadro clínico de 24 horas de evolución
caracterizado por ictericia asociada a prurito corporal con énfasis
en manos y pies[8]. Coluria desde hace 5 días con sensación de
plenitud, dolor opresivo en epigastrio de intensidad 4/10 que no mejora a pesar del uso de antiácidos por lo que consulta.
Refiere antecedentes de depresión, ansiedad, hepatitis c,
colitis por clostridium difficile e infección por VPH antigua.
Examen físico como único dato positivo ictericia, los paraclínicos
reportaron leucocitos 5900, N 3200 (54,23%), hemoglobina
13,4, hematocrito 38,5, plaquetas 150.000, creatinina 0,82,
sodio 136, potasio 4,32, cloro 104, TPT 24,1/26,9, PT 10,2, RIN
0,93. TGO 196, TGP 456, fosfatasa alcalina 486, bilirrubina total
10,51, directa 6,93, indirecta 3,58, gamma glutamil transferasa
353, antígeno CA 19-9: 2256 U/ml, alfafetoproteína sérica 4,69,
antígeno carcinoembrionario 0,85 [12-18].
En cuanto a los estudios radiológicos, se inició con una ecografía
que mostró dilatación de la vía biliar intra y extrahepática
sin poder establecer etiología obstructiva, hepatomegalia y
estadio poscolecistectomía. Teniendo en cuenta los hallazgos, la
colangiorresonancia mostró engrosamiento focal irregular de las
paredes del colédoco distal, con lesión sólida de 18 milímetros
de diámetro, de aspecto neoplásico, con adenomegalia
peripancreática y retroperitoneal izquierda asociada, que
condiciona obstrucción biliar, con dilatación significativa de la vía
biliar retrógrada (Figura 1).
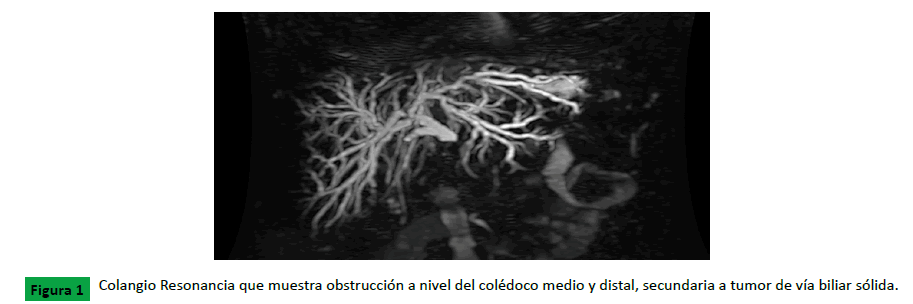
Figure 1: Colangio Resonancia que muestra obstrucción a nivel del colédoco medio y distal, secundaria a tumor de vía biliar sólida.
Paciente con síndrome biliar obstructivo donde se documentó
lesión sólida en colédoco distal asociado a adenopatías
pancreáticas y retroperitoneales[9,10]. Al establecerse la
primera posibilidad diagnóstica de colangiocarcinoma, se
indica ecografía endoscópica para caracterizar mejor la lesión y
biopsia guiada por este método y a la vez derivación quirúrgica
mediante Colangiopancreatografía Retrógrada Endoscópica
(CPRE), resonancia magnética de abdomen/tórax y tomografía
Por Emisión De Positrones (PET) (ESCANEAR).
Resonancia de tórax de alta resolución: no se observan signos
de afectación por enfermedad metastásica en el tórax. Enfisema
centrolobulillar escaso, compromiso inflamatorio de vía aérea
de mediano y pequeño calibre, distribución subsegmentaria en
bases pulmonares[11,18].
Resonancia abdominal: Adenomegalia peripancreática, dilatación
de la vía biliar, a nivel distal colapsada con engrosamiento
concéntrico de vía biliar media de alta celularidad como la
adenomegalia descrita anteriormente, el páncreas no tiene
lesiones y la vía pancreática no está dilatada, no hay hígado
Lesiones sugestivas de afectación secundaria.
Teniendo en cuenta los hallazgos anteriores se consultó al
servicio de cirugía hepatobiliar, quien consideró probable
lesión endoluminal en vía biliar media, sin evidencia de lesiones
que sugirieran compromiso metastásico a distancia y con
adenomegalia local, por lo que es candidato quirúrgico, se plantea
la posibilidad de realizar pancreatoduodenectomía consideró.
Se realizó ecoendoscopia evidenciándose: engrosamiento de las
paredes de la vía biliar media por lesión hipoecoica, heterogénea,
de bordes irregulares, no vascularizada de 13 mm de diámetro
con crecimiento exofítico, adenomegalia peribiliar, redonda,
bien delimitada, hipoecoica, homogénea, de características
neoplásicas infiltrativas secundarias, colédoco dilatado, 12 mm
de diámetro mayor, se realiza biopsia con aguja 22 G adquirente
(FNB), se realizan dos pases mediante técnica de abanico
obteniendo material adecuado para histología sin complicaciones
(Figuras 2,3).

Figure 2: Imagen de EUS que muestra la biopsia con aguja (BAAF) de la lesión sólida dentro del colédoco.
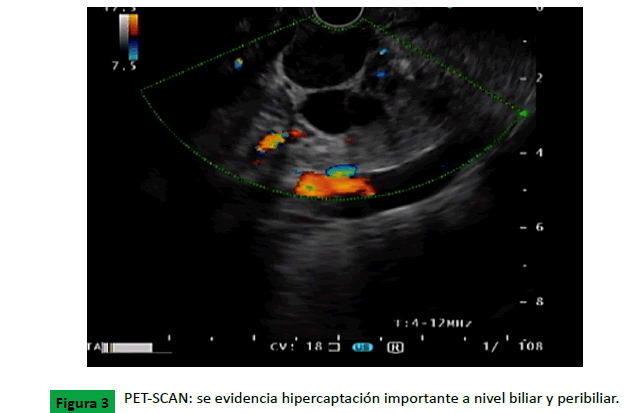
Figure 3: PET-SCAN: se evidencia hipercaptación importante a nivel biliar y peribiliar.
Hallazgos de la CPRE: papila de inodoro de aspecto normal en la
segunda porción duodenal, vía biliar intrahepática dilatada, vía
biliar extrahepática dilatada con colédoco de 16 mm de diámetro
con obstrucción y estenosis a nivel de la vía biliar media, stent
biliar metálico autoexpandible totalmente recubierto está
implantado.
Pet scan: Engrosamiento nodular hipermetabólico de la vía
biliar extrahepática en su región peripancreática, de aspecto
tumoral. Ganglio hipermetabólico peripancreático (precautorio)
adyacente con apariencia de tumor. Estudio sin evidencia de
otras lesiones hipermetabólicas sospechosas de afectación
tumoral (Figura 4).
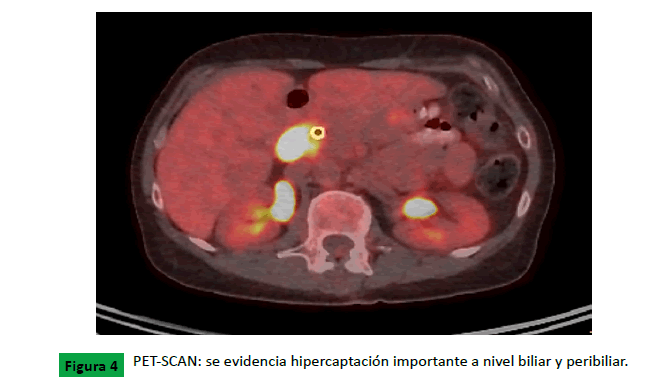
Figure 4: PET-SCAN: se evidencia hipercaptación importante a nivel biliar y peribiliar.
Los hallazgos histopatológicos son los de una neoplasia que
consta de células linfoides grandes y uniformes. Con el estudio
inmunohistoquímico, estas células tumorales muestran
expresión de CD20, CD10, BCL6 y BCL2; negativo para C-MYC y
MUM 1. La tasa de proliferación celular medida con KI67 es del
90% (Figura 5).
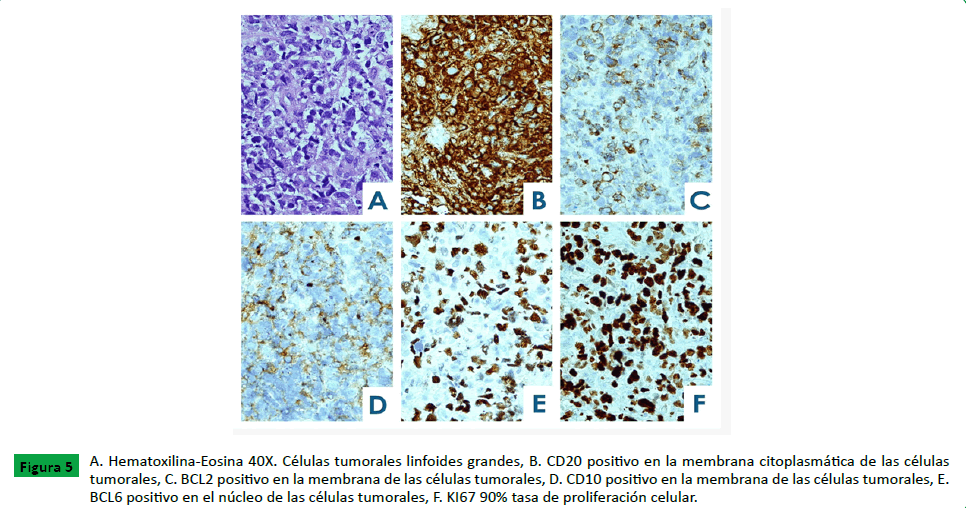
Figure 5:A. Hematoxilina-Eosina 40X. Células tumorales linfoides grandes, B. CD20 positivo en la membrana citoplasmática de las células
tumorales, C. BCL2 positivo en la membrana de las células tumorales, D. CD10 positivo en la membrana de las células tumorales, E.
BCL6 positivo en el núcleo de las células tumorales, F. KI67 90% tasa de proliferación celular.
El análisis inmunológico por citometría fjorus, plataforma
euroflow, estudio de inmunofenotipo linfocitos b policlonales,
celularidad 1%, linfocitos T57,1%, CD4 positivo 20%, CD8 positivo
37,1%, linfocitos B maduros 42,9% de estos kappa positivo 29,2%,
lambda positivo 13,7 % (Figura 5).
Se realizaron estudios de hibridación in situ, que mostraron
ausencia de translocación para BCL2 (18q21), BCL6 (3q27) y
C-MYC (8q24)
Los hallazgos inmunofenotípicos son los de linfoma B difuso de
células grandes, compatible con origen en centro germinal [19].
Teniendo en cuenta los hallazgos patológicos se aborta la
posibilidad de cirugía, se evalúa por hemato-oncología a quienes
inician inmunoquimioterapia con doxorrubicina, rituximab más
ciclofosfamida, vincristina y prednisona (R-CHOP).
Discusión
La revisión mundial de reportes de casos (Tabla 1) [20], nos
permite concluir que la edad promedio de presentación es más
de pacientes jóvenes con un promedio de 46.22 años (4-81 años)
con presencia de 3 pacientes pediátricos menores de 18 años
(4-81 años). , 10 y 11 años), contrastando notablemente con lo reportado hasta ahora por la asociación de linfoma europeoamericano
que fue a los 70 años el promedio [21,22,23] Esto
deja una señal alarmante para sospecharlo desde edades más
tempranas[24]. La distribución por género es comparable
54,4% [25,26] masculino y 45,4% [27] femenino, el seguimiento
medio fue de 22,6 meses de los cuales 59 [28],09% vivos 22
[29],7 fallecidos, 18,1% que no reportan desenlaces[30-33].
En cuanto a los hallazgos histológicos y teniendo en cuenta
que estamos recopilando casos desde 1982 [35] hasta la fecha
existen variaciones en cuanto a la nomenclatura, pero podemos
agruparlos de la siguiente manera 45,4% [36] linfoma difuso de
células B, 34% [37] linfoma de células B grandes, 6,8 % linfoma
MALT, 4,5 % [38] linfoma de células T, 2,2 % [39] linfoma folicular
y 6,8 % [40] no informó el tipo histológico.
| No case. |
Author |
Age (years) |
Gender |
Lymphoma subtype |
Treatment |
Follow-up ( months ) |
Denouement |
| 1 |
Nguyen7 |
59 |
M |
Diffuse lymphohistiocytic |
Surgery and chemotherapy |
8 |
Died |
| 2 |
Takehara et al.8 |
60 |
M |
Diffuse , median cell |
Surgery and chemotherapy |
Unknown |
Unknown |
| 3 |
Kaplan et al.9 |
42 |
M |
Small uncleft |
Surgery and chemotherapy |
10 |
Died |
| 4 |
Tartar and Balfe10 |
48 |
M |
Unknown |
Surgery and chemotherapy |
14 |
Hurrah |
| 5 |
Tzanakakis et al.11 |
70 |
M |
Small mixed diffuse and large B cells |
Surgery and chemotherapy |
4 |
Died |
| 6 |
Kosuge et al.12 |
68 |
F |
Diffuse small cleft cell |
Surgery, chemotherapy, and radiation therapy |
16 |
Died |
| 7 |
Brouland et al.13 |
34 |
F |
T cell - large B cell |
Surgery and chemotherapy |
48 |
Hurrah |
| 8 |
Machado et al.14 |
43 |
F |
mixed small nodular and large B cells |
Surgery and radiation therapy |
6 |
Hurrah |
| 9 |
Chiu et al.15 |
25 |
F |
Diffuse mixed small and long T cell origin |
Surgery |
12 |
Died |
| 10 |
André et al.16 |
44 |
F |
Follicular centrocytic- centroblastic |
Surgery and chemotherapy |
48 |
Hurrah |
| 11 |
Maymind et al.17 |
39 |
F |
Large diffuse B-cell |
Surgery, chemotherapy, and radiation therapy |
13 |
Hurrah |
| 12 |
Podbielski et al.18 |
66 |
M |
Large B cells |
Surgery |
Unknown |
Unknown |
| 13 |
Oda et al.19 |
58 |
M |
Small mixed diffuse and large B-cells |
Surgery |
32 days |
Died |
| 14 |
Corbinais et al.20 |
29 |
M |
High-grade T cell |
Chemotherapy |
12 |
Hurrah |
| 15 |
Eliason and Grosso21 |
41 |
M |
Large diffuse B-cell |
Surgery |
Unknown |
Unknown |
| 16 |
Gravel et al.22 |
4 |
M |
lymphoblastic lymphoma pre-B type |
Surgery and chemotherapy |
18 |
Hurrah |
| 17 |
Kang et al.23 |
73 |
F |
Low-grade B cell MALT-type lymphoma |
Surgery |
23 |
Hurrah |
| 18 |
Young-Eun Joo et
al 24 |
21 |
F |
Large diffuse B-cell |
Surgery, chemotherapy, |
17 |
Hurrah |
| 19 |
Yong Keun Park et al 25 |
81 |
F |
MALT lymphoma |
surgery |
12 |
hurrah |
| 20 |
Carolina De La Rosa et al 26 |
50 |
M |
large B cells |
surgery, chemotherapy |
unknown |
unknown |
Tabla 1. Revisión de casos de linfoma de vías biliares en el mundo.
En cuanto a la terapia utilizada, al 86,3% se les realizó
pancreatoduodenectomía hepática y cirugía de anastomosis
hepaticoyeyunal en "Y de Roux", algunas acompañadas de quimioterapia el 69%, y solo el 9% recibió quimioterapia como
tratamiento exclusivo [41].
Cabe señalar que del 86,3% de los pacientes intervenidos
quirúrgicamente, el diagnóstico de tumor primario de la vía biliar
se realizó en la pieza de patología; procedimiento innecesario, si
se hubiera utilizado ultrasonografía endoscópica con Biopsia Más
Aspiración Con Aguja (BAAF) como en nuestro caso.
El Índice Pronóstico Internacional (IPI) agrupa una serie de
factores pronósticos que permiten predecir la probable evolución
clínica del LNH, en nuestro caso fue desarrollado y validado
antes de agregar rituximab a la quimioterapia curativa basada
en antraciclinas [40,37,39], el IPI de nuestra paciente es 1 punto
que indica una supervivencia libre de progresión del 77% [8] y
una supervivencia global del 90% [42]. Los ensayos clínicos [43]
han confirmado que rituximab puede mejorar la supervivencia
de los pacientes con linfoma difuso de células B grandes, por lo
que el manejo relevante para ello es la inmunoquimioterapia
con doxorrubicina, Rituximab Más Ciclofosfamida, Vincristina Y
Prednisona (R-CHOP), como en nuestro caso [44].
Conclusón
Las manifestaciones del linfoma primario de vías biliares son
ictericia, fiebre, dolor abdominal, pérdida de peso y presencia de
una masa abdominal, en nuestro caso solo fue dolor e ictericia.
Principalmente, su diagnóstico es prácticamente anecdótico en
el 0,4% y el 0,016% de todos los casos de linfoma no Hodgkin . El
diagnóstico del linfoma primario del conducto extrahepático es
difícil mediante tomografía computarizada, resonancia magnética
o colangiopancreatografía por resonancia magnética porque, en
la mayoría de los casos, las características clínicas y radiológicas
asociadas se parecen mucho a las del colangiocarcinoma y no
existe una forma objetiva de diferenciarlas. Por tanto, para tener
el diagnóstico histológico se requiere una biopsia de tejido, que
debe convertirse en el estándar de oro a la hora de plantearse
la cirugía de la vía biliar, para lo cual disponemos de diferentes
métodos como la biopsia de la masa tumoral guiada por ecografía
o TAC, el cepillado endoscópico en la CPRE, colangiografía
transluminal percutánea o colangioscopia, cuyas tasas de éxito
pueden variar del 20 al 80% según la experiencia disponible en
la institución. Teniendo en cuenta la vía de acceso, consideramos
que la ultrasonografía endoscópica con biopsia por aspiración
con aguja (BAAF) debe ser, como en nuestro caso, el método de
elección para la evaluación preoperatoria de los tumores de la
vía biliar, ahorrando muchas cirugías innecesarias y sobre todo
de gran morbilidad y mortalidad, como las reportadas hasta el
momento en pancreatoduodenectomía hepática y anastomosis
hepaticoyeyunal en "Y de Roux".
La inmunoquimioterapia con doxorrubicina, rituximab más
ciclofosfamida, vincristina y prednisona (R-CHOP) constituyen el
estándar de oro para esta enfermedad.
Referencias
- Kimura Y, Sato K, Imamura Y, Arakawa F, Kiyasu J, Takeuchi M, Miyoshi H, Yoshida M, Niino D, Sugita Y, Morito T. Small cell variant of mantle cell lymphoma is an indolent lymphoma characterized by bone marrow involvement, splenomegaly, and a low Kiâ?67 index. Cancer science. 2011;102(9):1734-41.
Indexed at, Google Scholar, Cross Ref
- Emile JF, Azoulay D, Gornet JM, Lopes G, Delvart V, Samuel D, Reynes M, Bismuth H, Goldwasser F. Primary non-Hodgkin’s lymphomas of the liver with nodular and diffuse infiltration patterns have different prognoses. Annals of Oncology. 2001 1;12(7):1005-10.
Indexed at, Google Scholar, Cross Ref
- Severini A, Bellomi M, Cozzi G, Pizzetti P, Spinelli P. Lymphomatous involvement of intrahepatic and extrahepatic biliary ducts: PTC and ERCP findings. Acta Radiologica. Diagnosis. 1981 ;22(2):159-63.
Indexed at, Google Scholar, Cross Ref
- Lokich JJ, Kane RA, Harrison DA, McDermott WV. Biliary tract obstruction secondary to cancer: management guidelines and selected literature review. Journal of Clinical Oncology. 1987;5(6):969-81.
Indexed at, Google Scholar, Cross Ref
- Dlouhy I, Filella X, Rovira J, Magnano L, Rivas-Delgado A, Baumann T, MartÃnez-Trillos A, Balagué O, MartÃnez A, González-Farre B, Karube K. High serum levels of soluble interleukin-2 receptor (sIL2-R), interleukin-6 (IL-6) and tumor necrosis factor alpha (TNF) are associated with adverse clinical features and predict poor outcome in diffuse large B-cell lymphoma. Leukemia Research. 2017 1;59:20-5.
Indexed at, Google Scholar, Cross Ref
- Noronha V, Shafi NQ, Obando JA, Kummar S. Primary non-Hodgkin's lymphoma of the liver. Critical reviews in oncology/hematology. 2005 1;53(3):199-207.
Indexed at, Google Scholar, Cross Ref.
- Nguyen GK. Primary extranodal nonâ?Hodgkin'S lymphoma of the extrahepatic bile ducts report of a case. Cancer. 1982 15;50(10):2218-22.
Indexed at, Google Scholar, Cross Ref
- Takehara T. A case report of primary extranodal non-Hodgkin's lymphoma of the extrahepatic bile duct. Acta Hepatol Jpn. 1989;88:247-52.
Indexed at, Google Scholar, Cross Ref.  Â
- Kaplan LD, Kahn J, Jacobson M, Bottles K, Cello J. Primary bile duct lymphoma in the acquired immunodeficiency syndrome (AIDS). Annals of Internal Medicine. 1989 15;110(2):161-2..
Indexed at, Google Scholar, Cross Ref
- Tartar VM, Balfe DM. Lymphoma in the wall of the bile ducts: radiologic imaging. Gastrointest Radiol 1990;15:53â??7.
Indexed at, Google Scholar, Cross Ref
- Tzanakakis GN, Vezeridis MP, Jackson BT, Rodil JV, McCully KS. Primary extranodal non-Hodgkin's lymphoma of the extrahepatic biliary tract. Rhode Island Medical Journal. 1990 Oct 1;73(10):483-6..
Indexed at, Google Scholar,
- Kosuge T, Makuuchi M, Ozaki H, Kinoshita T, Takenaka T, Mukai K. Primary lymphoma of the common bile duct. Hepatogastroenterology 1991;38:235â??8.
Indexed at, Google Scholar, Cross Ref
- Brouland JP, Molimard J, Nemeth J, Valleur P, Galian A. Primary T-cell rich B-cell lymphoma of the common bile duct. Virchows Archiv A. 1993 ;423:513-7.
Indexed at, Google Scholar, Cross Ref
- Machado MC, Abdo EE, Penteado S, Perosa M, da Cunha JE. Lymphoma of the biliary tract: report of 2 cases. Revista do Hospital das Clinicas. 1994 ;49(2):64-8.
Indexed at, Google Scholar
- Chiu KW, Changchien CS, Chen L, Tai DI, Chuah SK, Chen CL. Primary malignant lymphoma of common bile duct presenting as acute obstructive jaundice: report of a case. Journal of clinical gastroenterology. 1995 ;20(3):259-60.
Indexed at, Google Scholar, Cross Ref
- André SB, Farias AQ, Bittencourt PL, Guarita DR, Machado MC, Viana R, Laudanna AA. Primary extranodal non-Hodgkin lymphoma of the extrahepatic bile duct mimmicking Klatskin tumor. Revista do Hospital das Clinicas. 1996 1;51(5):192-4.
Indexed at, Google Scholar
- Maymind M, Mergelas JE, Seibert DG, Hostetter RB, Chang WW. Primary non-Hodgkin's lymphoma of the common bile duct. American Journal of Gastroenterology (Springer Nature). 1997 1;92(9).
Indexed at, Google Scholar,
- Podbielski FJ, Pearsall Jr GF, Nelson DG, Unti JA, Connolly MM. Lymphoma of the extrahepatic biliary ducts in acquired immunodeficiency syndrome. The American surgeon. 1997 Sep 1;63(9):807-10.
Indexed at, Google Scholar,
- Oda I, Inui N, Onodera Y, Horimoto M, Watanabe H, Ban N, Tsuji Y, Shinohara M, Suzuki H, Fujioka Y, Sato Y. An autopsy case of primary non-Hodgkin lymphoma of the extrahepatic bile duct. Nihon Shokakibyo Gakkai zasshi= The Japanese journal of gastro-enterology. 1999 ;96(4):418-22.
Indexed at, Google Scholar
- Corbinais S, Caulet-Maugendre S, Pagenault M, Spiliopoulos Y, Dauriac C, Mendler MH. Primary T-cell lymphoma of the common bile duct. Gastroenterologie Clinique et Biologique. 2000 ;24(8-9):843-7..
Indexed at, Google Scholar
- Eliason SC, Grosso LE. Primary biliary malignant lymphoma clinically mimicking cholangiocarcinoma: a case report and review of the literature. Annals of Diagnostic Pathology. 2001;5(1):25-33.
Indexed at, Google Scholar, Cross Ref
- Gravel J, Lallier M, Garel L, Brochu P, Champagne J, Alvarez F. Primary non-Hodgkin lymphoma of the extrahepatic biliary tract and gallbladder in a child. Journal of pediatric gastroenterology and nutrition. 2001;32(5):598-601..
Indexed at, Google Scholar, Cross Ref
- Kang CS, Lee YS, Kim SM, Kim BK. Primary low-grade B cell lymphoma of mucosa-associated lymphoid tissue type of the common bile duct. J Gastroenterol Hepatol 2001;16:949â??51.
Indexed at, Google Scholar,
- Joo YE, Park CH, Lee WS, Kim HS, Choi SK, Cho CK, Rew JS, Kim SJ, Maetani I. Primary non-Hodgkin's lymphoma of the common bile duct presenting as obstructive jaundice. Journal of gastroenterology. 2004 Jul 1;39(7):692...
Indexed at, Google Scholar, Cross Ref
- Park YK, Choi JE, Jung WY, Song SK, Lee JI, Chung CW. Mucosa-associated lymphoid tissue (MALT) lymphoma as an unusual cause of malignant hilar biliary stricture: a case report with literature review. World Journal of Surgical Oncology. 2016;14(1):1-6.
Indexed at, Google Scholar, Cross Ref
- De La Rosa, Carolina, DÃaz, Uslar, Guzmán, José, Clavo, MarÃa Luisa, & Zuramay, Carmen. (2014). Icteric-obstructive syndrome secondary to parachoedocian B-cell non-Hodgkin lymphoma: a case report. Gen, 68(3), 112-115. Retrieved September 25, 2022, from http://ve.scielo.org/scielo.php?script=sci_arttext&pid=S0016-35032014000300008&lng=es&tlng=es
Indexed at, Google Scholar, Cross Ref
- Yoon MA, Lee JM, Kim SH, Lee JY, Han JK, Choi BI, Kim SW, Jang JJ. Primary biliary lymphoma mimicking cholangiocarcinoma: a characteristic feature of discrepant CT and direct cholangiography findings. Journal of Korean medical science. 2009;24(5):956-9.
Indexed at, Google Scholar, Cross Ref
- Wu J, Zhou Y, Li Q, Zhang J, Mao Y. Primary biliary non-Hodgkin's lymphoma: A case report. Medicine. 2021;100(22)..
Indexed at, Google Scholar, Cross Ref
- Ravindra KV, Stringer MD, Prasad KR, Kinsey SE, Lodge JP. Non-Hodgkin lymphoma presenting with obstructive jaundice. Journal of British Surgery. 2003;90(7):845-9..
Indexed at, Google Scholar, Cross Ref
- Das K, Fisher A, Wilson DJ, dela Torre AN, Seguel J, Koneru B. Primary non-Hodgkin's lymphoma of the bile ducts mimicking cholangiocarcinoma. Surgery. 2003 ;134(3):496-500..
Indexed at, Google Scholar, Cross Ref
- Henriksen JH, Møller S, Ring-Larsen H, Christensen NJ. The sympathetic nervous system in liver disease. Journal of hepatology. 1998 ;29(2):328-41..
Indexed at, Google Scholar, Cross Ref
- Baron PW, Heneghan MA, Suhocki PV, Nuckols JD, Tuttleâ?Newhall JE, Howell DN, Clavien PA. Biliary stricture secondary to donor Bâ?cell lymphoma after orthotopic liver transplantation. Liver Transplantation. 2001 ;7(1):62-7..
Indexed at, Google Scholar, Cross Ref
- Luigiano C, Ferrara F, Fabbri C, Ghersi S, Bassi M, Polifemo AM, Billi P, Fornelli A, Cinquantini F, D'Imperio N. Primary lymphoma of the common bile duct presenting with acute pancreatitis and cholangitis. Endoscopy. 2010;42 Suppl 2:E265-6. doi: 10.1055/s-0030-1255766. Epub 2010. PMID: 20931475.
Indexed at, Google Scholar, Cross Ref
- Sugawara G, Nagino M, Oda K, Nishio H, Ebata T, Nimura Y. Follicular lymphoma of the extrahepatic bile duct mimicking cholangiocarcinoma. Journal of hepato-biliary-pancreatic surgery. 2008 ;15:196-9..
Indexed at, Google Scholar, Cross Ref
- Dote H, Ohta K, Nishimura R, Teramoto N, Asagi A, Nadano S, Hamada M, Yoshida I, Kobatake T, Nozaki I, Kubo Y. Primary extranodal non-Hodgkin’s lymphoma of the common bile duct manifesting as obstructive jaundice: report of a case. Surgery today. 2009 ;39:448-51..
Indexed at, Google Scholar, Cross Ref
- Â Pararas N, Foukas PG, Pikoulis A, Bagias G, Papakonstantinou D, Pappa V, Nastos K, Pikoulis E. Primary nonâ??Hodgkin lymphoma of the extraâ??hepatic bile duct: A case report. Molecular and Clinical Oncology. 2022 ;17(1):1-5.
Indexed at, Google Scholar, Cross Ref
- Ã?demiÅ? B, Parlak E, BaÅ?ar Ã?, Yüksel O, Å?ahin B. Biliary tract obstruction secondary to malignant lymphoma: experience at a referral center. Digestive diseases and sciences. 2007 ;52:2323-32..
Indexed at, Google Scholar, Cross Ref
- Harris NL, Jaffe ES, Stein H, Banks PM, Chan JK, Cleary ML, Delsol G, Falini B, Gatter KC. A revised European-American classification of lymphoid neoplasms: a proposal from the International Lymphoma Study Group. blood. 1994;84(5):1361-92.
Indexed at, Google Scholar,
- Fritscher-Ravens A, Broering DC, Sriram PV, Topalidis T, Jaeckle S, Thonke F, Soehendra N. EUS-guided fine-needle aspiration cytodiagnosis of hilar cholangiocarcinoma: a case series. Gastrointestinal endoscopy. 2000 ;52(4):534-40.
Indexed at, Google Scholar, Cross Ref
- Ng EH, Miao B, Cheung W, Ho PC. A randomised comparison of side effects and patient inconvenience of two vaginal progesterone formulations used for luteal support in in vitro fertilisation cycles. European Journal of Obstetrics & Gynecology and Reproductive Biology. 2003 ;111(1):50-4.
Indexed at, Google Scholar, Cross Ref
- Dlouhy I, Filella X, Rovira J, Magnano L, Rivas-Delgado A, Baumann T, MartÃnez-Trillos A, Balagué O, MartÃnez A, González-Farre B, Karube K. High serum levels of soluble interleukin-2 receptor (sIL2-R), interleukin-6 (IL-6) and tumor necrosis factor alpha (TNF) are associated with adverse clinical features and predict poor outcome in diffuse large B-cell lymphoma. Leukemia Research. 2017;59:20-5.
Indexed at, Google Scholar, Cross Ref
- Fritscher-Ravens A, Broering DC, Sriram PV, Topalidis T, Jaeckle S, Thonke F, Soehendra N. EUS-guided fine-needle aspiration cytodiagnosis of hilar cholangiocarcinoma: a case series. Gastrointestinal endoscopy. 2000 Oct 1;52(4):534-40.
Indexed at, Google Scholar, Cross Ref
- Kosuge T, Makuuchi M, Ozaki H, Kinoshita T, Takenaka T, Mukai K. Primary lymphoma of the common bile duct. Hepato-gastroenterology. 1991;38(3):235-8..
Indexed at, Google Scholar
- Maymind M, Mergelas JE, Seibert DG, Hostetter RB, Chang WW. Primary non-Hodgkin's lymphoma of the common bile duct. American Journal of Gastroenterology (Springer Nature). 1997;92(9)..
Indexed at, Google Scholar










